强直性脊柱炎是以骶髂关节和脊柱附着点炎症为主要症状的疾病。由于某些微生物(如克雷白杆菌)与易感者自身组织具有共同抗原,常引发异常免疫应答,导致四肢大关节、椎间盘纤维环及其附近结缔组织纤维化和骨化,以脊柱为主要病变部位,常累及骶髂关节,并造成不同程度眼、肺、肌肉、骨骼病变。
腰椎受累时,多数表现为下背部和腰部活动受限。腰部前屈、背伸、侧弯和转动均可受限。体检可发现腰椎脊突压痛,腰椎旁肌肉痉挛;后期可有腰肌萎缩。胸椎受累时,表现为背痛、前胸和侧胸痛,最常见为驼背畸形。如肋椎关节、胸骨柄体关节、胸锁关节及肋软骨间关节受累时,则呈束带状胸痛,胸廓扩张受限,吸气咳嗽或打喷嚏时胸痛加重。严重者胸廓保持在呼气状态,胸廓扩张度较正常人降低50%以上,因此只能靠腹式呼吸辅助。由于胸腹腔容量缩小,造成心肺功能和消化功能障碍。
少数病人首先表现为颈椎炎,先有颈椎部疼痛,沿颈部向头部臂部放射。颈部肌肉开始时痉挛,以后萎缩,病变进展可发展至颈胸椎后凸畸形。头部活动明显受限,常固定于前屈位,不能上仰、侧弯或转动,不能抬头平视。对于麻醉方式的选择,病人常因腰椎增生增加椎管内穿刺的难度,同时由于颈椎强直固定,插管困难造成困难气道。我们曾对1例强直性脊柱炎病人采用超声引导下腰硬联合麻醉,取得较好的临床疗效。现报道如下。
1.病例资料
病人男,51岁,体重68kg,身高168 cm,因左侧胫腓骨骨折入院,拟行开放复位胫骨内固定术。有高血压、糖尿病、冠心病病史。目前服用抗高血压药物控制血压,口服降糖药控制血糖;2年前安装冠脉支架2枚,目前心脏功能尚可,偶有胸闷,服用丹参滴丸可缓解。阿司匹林停药1周,改用预防剂量低分子肝素皮下注射。低分子肝素于术前12小时停药。强直性脊柱炎病史,腰背部前屈后伸困难,胸椎成驼背畸形;颈椎强直,成前屈位,后仰困难,头部转动困难,张口度2横指。辅助检查:(1)超声心动图示主动脉瓣轻度返流,EF65%,左室肥厚。(2)心电图:窦性心律,偶发室早。(3)胸部X线片示双肺纹理增粗。(4)骨盆X线平片示骶髂关节关节面模糊,关节边缘硬化、界线模糊,关节间隙变窄,右侧髋关节狭窄(图1)。
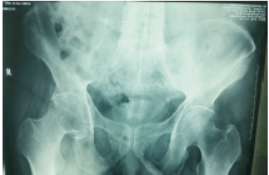
图1 病人骨盆X线片。该病人骶髂关节增生硬化严重,腰椎骨质增生,右侧髋关节狭窄。
2.麻醉管理
1)麻醉方式选择:
麻醉方式的选择对于此病人具有重要意义。一般麻醉方式的选择取决于病情特点、手术性质和要求、麻醉方法本身的优缺点、麻醉医生的经验、设备条件等多方面因素,同时还要尽可能考虑手术医生对麻醉选择的意见和病人自己的意愿。全身麻醉几乎可以用于任何手术,是最常使用的麻醉方式。全身麻醉优点很多,是绝大多数麻醉医生最为熟悉的麻醉方式,效果确切,肌肉松弛效果好,术中易于控制气道和调整呼吸状态,病人自身感觉舒适,对体位没有限制等等。但其带来的不良反应也是不可忽视的,如返流误吸,全麻药物对循环的抑制,气道分泌物增多,术后肺部感染的发生率增加,高龄肺部有疾患的病人术后往往需长时间的机械通气,术后镇痛效果差,术后谵妄和认知功能障碍。
本例病人既往冠心病史,2年前安装冠脉支架2枚,目前活动可,偶有胸闷,服用丹参滴丸可缓解,超声心动图示左室射血分数65%,提示病人心脏功能可耐受椎管内或全身麻醉,心功能方面应不至于影响全身麻醉或椎管内麻醉的选择。但本例病人,由于颈段脊柱强直,颈椎成前屈状态,且不能后仰和转动,虽张口度2横指,但困难气道的风险很大;胸椎成驼背畸形,肺功能可能受影响,全麻术后拔管可能困难,且可能出现术后肺部感染,因此,如选择全麻,势必要全面评估气道风险,做万全准备,术后注意并发症的预防和处理。
椎管内麻醉也是老年病人下肢手术的重要麻醉方式之一。老年病人穿刺难度较大,如平面过高,对循环和呼吸的影响较大。麻醉医生在选择椎管内麻醉时需要注意其适应症和禁忌症,如凝血功能障碍、腰椎骨折、穿刺部位感染或全身感染、循环不稳定、骨盆或脊柱骨折导致潜在休克状态。
本例病人平素口服阿司匹林,停药1周,已改用低分子肝素抗凝治疗。术晨低分子肝素已经停药12小时,病人凝血情况不影响椎管内麻醉的选择。但是病人腰段脊柱强直,骨质增生,椎板间隙骨质增生,导致了椎板间隙的狭窄或闭合,给腰椎穿刺带来困难。传统的X线、CT技术对骨性结构显像较好,广泛应用于对脊柱结构的检查,如脊柱骨折、先天畸形和脊柱侧弯等。而MRI对软组织显像较好,广泛应用于脊柱相关结构如脊髓、椎间盘等的检查。
相比之下,超声可以实时动态地得到所观察组织部位的图像,对操作者和病人无辐射危害,清楚地显示肌肉、韧带、血管、关节和实体器官等结构,但对骨性结构分辨差。脊柱结构不规则,同时存在椎间孔、椎板间隙、椎间关节等软组织覆盖的“窗口”。脊柱结构的这一特点,为超声用于显示脊柱相关的结构提供了绝佳的“条件”。
一方面,超声波不能穿透骨性组织,故不能分辨骨性组织内部结构,但能清楚显示骨面,通过超声对脊柱骨面不规则结构的显示,能判断相应的脊柱结构如椎间关节、椎板、棘突、横突、颈椎横突的前后结节。另一方面,超声波束可以穿透脊柱结构存在的“窗口”,通过这些“窗口”超声波可以显示椎管内部结构,如硬膜囊、脊髓、脑脊液等。临床上可以通过超声对脊柱骨性标志及椎管内部结构的辨识,确认相关组织结构的位置、距皮肤距离和角度等,方便进行椎管内穿刺,提高了穿刺的准确性和安全性。
本例病人虽然由于强直性脊柱炎,腰段脊柱会有明显增生,椎板间隙可能存在狭窄,但在超声实时扫描技术下,有可能显示尚未完全闭合的椎板间隙(即穿刺路径),因此采用超声引导下椎管内穿刺技术,可以完成椎管内麻醉,避免行全麻所带来的困难气道风险。
2)超声引导椎管内麻醉:
根据以上分析,我们决定在超声引导下行椎管内麻醉(腰硬联合麻醉)。我们拟采用旁正中长轴斜扫描技术,平面内进针将Tuohy硬膜外针穿刺入腰3-4水平椎板间隙的黄韧带,然后再使用无阻力注射器,通过阻力消失法确认针尖进入硬膜外间隙。然后再置入腰麻针,给予重比重0.5%(1%罗哌卡因1.5ml+10%葡萄糖1.5ml)罗哌卡因15mg(3ml),拔出腰麻针后,通过Tuohy针置入硬膜外导管。
3)麻醉实施和术中管理:
病人入手术室后,检查麻醉药物和抢救药物及插管物质设备准备到位。升高手术室温度,使用暖风机保温。同时注意与病人交流,减少病人的焦虑情绪。待一切准备妥当后开始实施麻醉。先开放外周静脉输液,测袖带血压为148/87mm-Hg、心率68次/分钟、末梢血氧饱和度为97%。给予麻醉面罩吸氧,连续监测袖带血压。
调整手术床头高15°左右,将病人摆左侧卧位(患肢在下),使用便携式超声仪,将耦合剂涂于病人腰背部,超声探头长轴置于右侧腰骶段旁正中2 cm左右,在超声图像上呈曲面光滑的高回声线即为骶骨,进一步向头侧分辨波浪线一样的L5S1小关节、L4/5小关节和L3/4小关节。确认L3/4小关节后,将超声探头扫描角度调整为向脊柱中线方向扫描,适当头尾侧移动探头,注意在超声图像上分辨椎板间隙,此时超声图像的椎板显示为高回声“马头”征,上下两椎板不相连。
用标记笔在病人皮肤上标记好超声探头的位置。消毒铺巾,将凸阵超声探头套上无菌塑料套,在上述方法下进行超声扫描,采用硬膜外Tuohy针平面内穿刺,针尖指向L3/4椎板间隙,当针尖抵达黄韧带时,接上无阻力注射器继续推进,直至有落空感,置入腰麻针,有脑脊液回流,给予给予重比重0.5%罗哌卡因15mg,拔出腰麻针后,通过Tuohy针置入硬膜外导管(图2)。
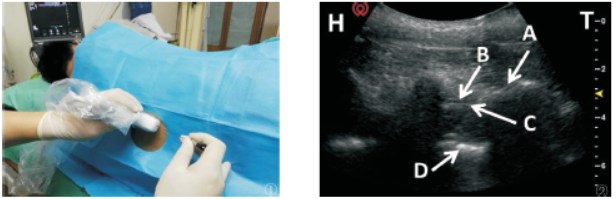
图2脊柱旁正中长轴扫描。图①示超声旁正中长轴扫描下探头和穿刺针的位置。图②示超声旁正中长轴扫描下脊柱结构的超声图像。H,头侧;T,尾侧;A,椎板;B,黄韧带;C,背侧硬膜;D,腹侧硬膜
给药后使病人保持右侧卧位5分钟,然后平卧位。测麻醉平面已达T9水平。麻醉后病人无明显不适。连续监测病人的呼吸、血压、心率,术中呼吸频率16~18次/分钟。手术持续约65分钟,血压波动于115~138/58~82mmHg间,末梢血氧饱和度维持在99%。手术中出血量约为50ml,术中尿量约200ml。术毕拔出硬膜外导管。送回病房,继续吸氧、心电监护。
4)术后管理:
术后病人使用预防剂量低分子肝素预防血栓。该病人使用静脉病人自控镇痛,100μg舒芬太尼稀释至100ml,每小时2ml。术后出现轻度恶心呕吐,给予欣贝5mg对症治疗后好转。病人1周后出院,无麻醉相关并发症。
原始出处:
李慧莉,吕建波,马丹旭,徐紫清,王云.强直性脊柱炎病人超声引导下腰硬联合麻醉一例[J].临床外科杂志,2019,27(06):470-473.