01
胰腺的解剖位置
胰腺为人体第二大消化腺。正常胰腺位置较深,相当于第1、2腰椎水平,横卧于腹腔后方,后面为腹主动脉,下腔静脉,腹腔神经丛及胸导管起始处等结构。胰腺长约15cm,宽为1.5~5cm,厚为0.5~2cm。
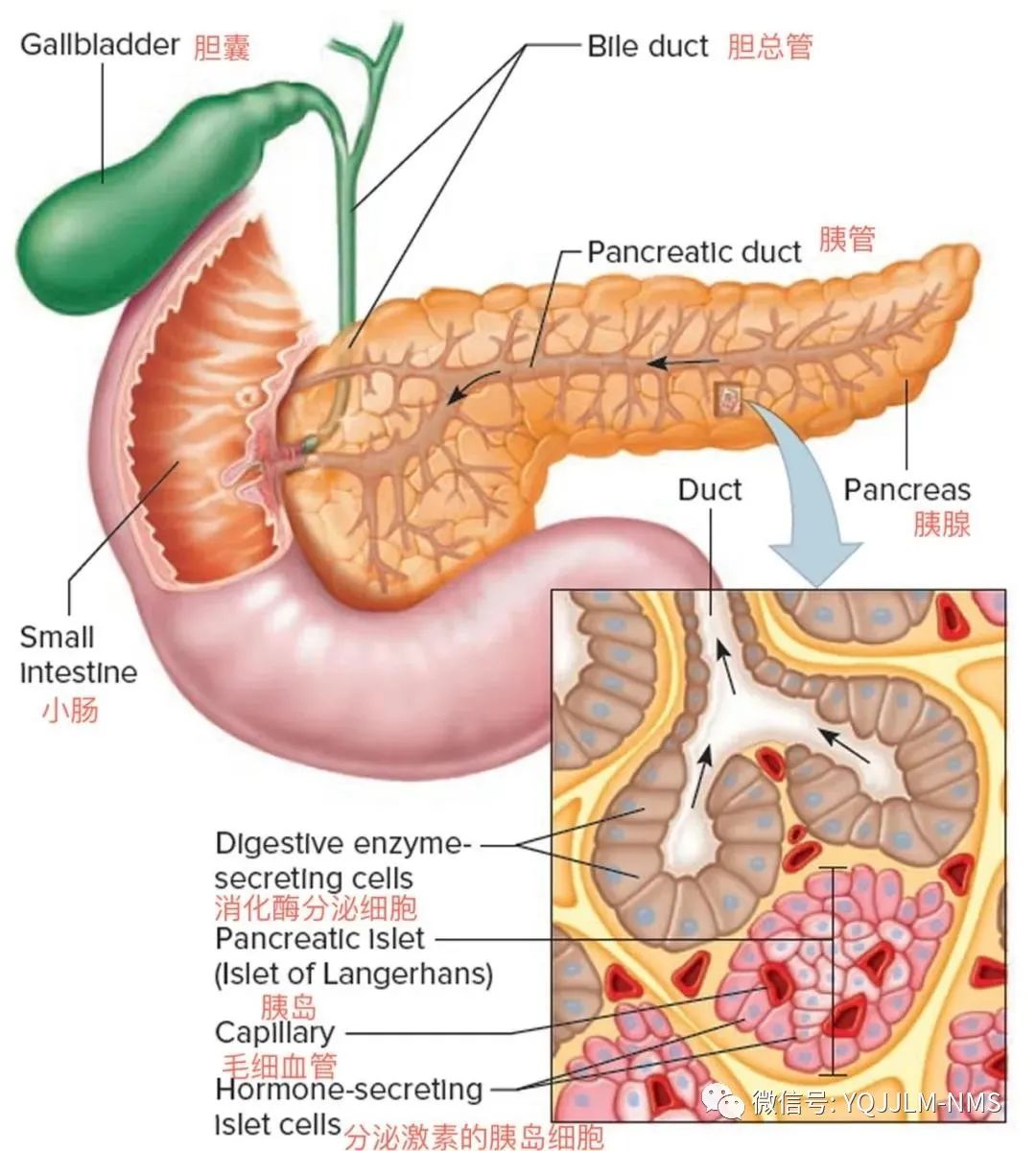
大体上胰腺一般分为头、颈、体、尾四部分,四部分之间逐渐变细,但无明显界线,基本以脊柱正中线划分右侧的头颈部和左侧的体尾部。
胰头颈部分界可由十二指肠上曲至肠系膜上血管连线来划分。
胰头为十二指肠降部和水平部包绕,其下方向左突出于肠系膜上血管后方的部分称为钩突。胰颈部则稍缩窄,位于肠系膜上动静脉前方。
胰体尾常以左肾上腺分界,其前方隔小网膜囊与胃后壁相邻,并逐渐变细伸向左上方,最终胰尾可达脾门。
通常脾动脉行走于胰体尾部上方,而脾静脉则位于体尾部后方,这对于分辨其前方的胰尾和后方的左侧肾上腺具有重要解剖学意义。胰尾各面均有腹膜遮盖,其余胰腺各部均为腹膜后器官。
胰腺实质部分可分为外分泌部和内分泌部两部分。外分泌部的胰腺腺泡细胞分泌含多种消化酶的胰液,经各级导管,流入主胰管,最终合并胆总管内胆汁共同注入十二指肠。主胰管通常位于胰腺实质偏后方,沿胰腺长轴分布,并贯穿胰腺头尾部,管径自尾部向头部逐渐增大,尾段为1~2mm,头段为2~4mm。通常在主胰管上方还存在副胰管,开口于十二指肠小乳头,其同主胰管之间多数存在交通。胰腺的内分泌部为散在腺泡之间的细胞团,故亦称胰岛。
胰岛大小不一,以胰尾部居多,细胞类型包括A、B、D、D1、D2、G、PP等多种细胞,分泌相应激素入血,主要参与糖代谢等。
胰腺的血供主要来自胰十二指肠上下动脉及胰背动脉,胰横动脉,脾动脉分支一胰大动脉等。胰腺头颈部的静脉回流经胰十二指肠上下静脉汇入肠系膜上静脉,体尾部则回流至脾静脉。胰腺的淋巴注入十二指肠前后淋巴结和脾淋巴结等,并进一步汇至腹腔淋巴结。
02
胰腺的生理功能
胰腺具有外分泌和内分泌两种功能。胰腺的外分泌为胰液,是一种透明的等渗液体,每日分泌约750 ~ 1500ml,pH为7. 4~8.4。其主要成分为由腺泡细胞分泌的各种消化酶以及由中心腺泡细胞和导管细胞分泌的水和碳酸氢盐。胰消化酶主要包括胰蛋白酶.糜蛋白酶、弹性蛋白酶、胰淀粉酶、胶原酶、羧基肽酶、核糖核酸酶、脱氧核糖核酸酶、胰脂肪酶、胰磷脂酶等。
生理状态下,腺泡细胞合成的酶是以酶原形式存储在细胞内的酶原颗粒中,有些酶如胰蛋白酶原和糜蛋白酶原释放到胰管及十二指肠腔内可被十二指肠黏膜合成、分泌的肠激酶激活,激活的胰蛋白酶在蛋白消化中起到重要作用。
胰液分泌受迷走神经和体液双重控制,以体液调节为主。胰腺的内分泌来源于胰岛。胰岛是大小不等、形状不定的细胞团,散布于腺泡之间。胰腺约有100万个胰岛,主要分布于胰体尾。胰岛有多种细胞,以β(B)细胞为主,分泌胰岛素;其次是a(A)细胞分泌胰高糖素,以及δ(D)细胞分泌生长抑素;还有少数PP细胞分泌胰多肽、G细胞分泌促胃液素(胃泌素)和D1细胞分泌血管活性肠肽(VIP)等。
03
胰腺炎的概念
胰腺炎是胰腺因胰蛋白酶的自身消化作用而引起的疾病。具体表现为胰腺有水肿、充血,或出血、坏死,临床上出现腹痛、腹胀、恶心、呕吐、发热等症状,化验血和尿中淀粉酶含量升高等。
04
四大致病原因
1、胆结石
胆结石、胆道感染或胆道蛔虫等均可引起急性胰腺炎,其中胆结石最为常见。由于在解剖上大约70%~80%的胰管与胆总管汇合成共同通道开口于十二指肠壶腹部,一旦结石嵌顿在壶腹部,将会导致胰腺炎与上行胆管炎。
2、大量饮酒
大量饮酒可引起急性胰腺炎,主要是乙醇通过刺激胃酸分泌,使胰泌素与缩胆囊素分泌,促使胰腺外分泌增加。
3、暴饮暴食
短时间内大量食糜进入十二指肠,引起乳头水肿和Oddi括约肌痉挛,同时刺激大量胰液与胆汁分泌,由于胰液和胆汁排泄不畅,引发急性胰腺炎。
4、高脂血症
甘油三酯堆积在胰腺中,激活的胰酶就会使甘油三酯分解为大量游离脂肪酸,剩余未与白蛋白结合的游离脂肪酸呈很强的毒性,易损伤胰腺,引发急性胰腺炎症。
05
临床表现
1 腹痛
腹痛为本病的主要表现和首发症状,突然起病,程度轻重不一,可为钝痛、刀割样痛、钻痛或绞痛,呈持续性,可有阵发性加剧,不能为一般胃肠解痉药缓解,进食可加剧。
疼痛部位多在中上腹,可向腰背部呈带状放射,采取腰抱膝位可减轻疼痛。水肿型腹痛3~5天即缓解。坏死型病情发展较快,腹部剧痛延续较长,由于渗液扩散,可引起全腹痛。极少数年老体弱患者可无腹痛或轻微腹痛。

腹痛的机制主要是:
①胰腺的急性水肿,炎症刺激和牵拉其包膜上的神经末梢;
②胰腺的炎性渗出液和胰液外溢刺激腹膜和腹膜后组织;
③胰腺炎症累及肠道,导致肠胀气和肠麻痹;
④胰管阻塞或伴胆囊炎、胆石症引起疼痛。
2 恶心、呕吐及腹胀
多在起病后出现,有时颇频繁,吐出食物和胆汁,呕吐后腹痛并不减轻。同时有腹胀,甚至出现麻痹性肠梗阻。
3 发热
多数患者有中度以上发热,持续 3~5 天。持续发热一周以上不退或逐日升高、白细胞升高者应怀疑有继发感染,如胰腺脓肿或胆道感染等。

4 低血压或休克
重症胰腺炎常发生。患者烦躁不安、皮肤苍白、湿冷等;有极少数休克可突然发生,甚至发生猝死。主要原因为有效血容量不足,缓激肽类物质致周围血管扩张,并发消化道出血。
5 水、电解质、酸碱平衡及代谢紊乱
轻症者多有轻重不等的脱水,低血钾,呕吐频繁可有代谢性碱中毒。重症者尚有明显脱水与代谢性酸中毒,低钙血症(<2mmol/L),部分伴血糖增高,偶可发生糖尿病酮症酸中毒或高渗性昏迷。
06
辅助检查
1、血常规:
多有白细胞增多及中性粒细胞核左移。
2、血清淀粉酶
血清(胰)淀粉酶一般在起病后2~12小时开始升高,24小时达高峰,48小时开始下降,持续3~5天。血清淀粉酶超过正常值3倍以上可确诊。
尿淀粉酶升高较晚,发病12~14小时开始升高,持续1~2周,下降缓慢。但尿淀粉酶水平可受患者尿量和肾功能改变的影响,对临床诊断价值不大。
3、C反应蛋白(CRP)
CRP是反映组织损伤和炎症的非特异性标志物,有助于监测与评估急性胰腺炎的严重程度,在胰腺坏死时CRP明显升高。
4、血清脂肪酶
血清脂肪酶多在起病24~72小时后开始上升,持续7~10天,对就诊较晚的急性胰腺炎患者有诊断价值,并且特异性也较高。
5、生化检查
常出现暂时性血糖升高,可能与胰高血糖素释放增加和胰岛素释放减少有关。持久的空腹血糖大于10mmol/L反映胰腺坏死,提示预后不良。高胆红素血症见于少数患者,多于发病4~7天后恢复正常。血清AST、LDH可增加。
6、影像学检查
1.腹部X线平片:可用来排查其他急腹症,如内脏穿孔等,还可发现肠麻痹或麻痹性肠梗阻征。
2.超声:可发现胰腺肿大和胰周液体积聚。胰腺水肿时显示为均匀低回声,出现粗大的强回声提示有出血、坏死的可能。如发现胆道结石、胆管扩张,胆源性胰腺炎可能性大。
3.CT扫描:是最具诊断价值的影像学检查。不仅能诊断急性胰腺炎,而且能鉴别是否合并胰腺组织坏死。在胰腺弥漫性肿大的基础上出现质地不均、液体和蜂窝状低密度区,则可诊断为胰腺坏死。
4.MRI:可提供与CT类似的诊断信息。MRCP能清晰的显示胆管及胰管,对诊断胆道结石、胆胰管解剖异常等引起的胰腺炎有重要作用。
07
治疗措施
