亮点:
主要发现什么?
在过去的十年里,关于肺部超声的发表作有明显的增长。查阅了肺部超声的大量的新文献,并将文献中最新发现整理成实用的临床综述可以帮助医生在操作肺部超声时更自信。
在最新的ESICM关于ICU超声的共识声明之后,有人对于“不同技能水平”的定义提出了质疑,没有明确的标准来区分基本技能、中级或高级技能。此外,训练路径尚不清楚。
这个主要发现的含义是什么?
肺超声在ICU和急诊科是一项很实用的新技术。以日常的临床为基础,辅以诊断和医疗流程,指导了超声在日常实践中的临床应用。
对于肺超声的不同技能水平进行分类,我们提出了一个新的四级分类,旨在划分从基础到专家的不同能力。
摘要:
肺部超声已成为重症、亚重症和普通病房医生的日常检查工作的一部分。在过于无法应用手持式超声的情况下,现在它方便的进入了病房,促使对超声机的广泛应用,无论是用于临床检查还是作为手术指导,在即时超声技术中肺部超声在过去十年里应用最广泛。COVID-19流感促使了超声应用。因为它获得了广泛的临床咨询,床旁,无害,可重复、可靠的检查。这就导致许多观察肺部超声文献的发表。本叙述性综述的第一部分旨在从机器设置,探头选择和标准检查到用于定性、定量肺部超声解释的标准符号和符号学等方面来讨论肺部超声基本方面。第二部分重点介绍如何使用肺部超声来回答在ICU和急诊科的特定临床问题。
1. 介绍
在过去认为肺部超声是无用的,因为超声本身不能穿透空气,唯一公认的指征是评估胸腔积液。在过去的几年里,它在不同疾病的临床管理中被广泛证实是有用的。即时超声技术可以减少在ICU和急诊科使用胸部X线、CT和其他辐射成像技术。床旁超声可整合ICU医生日常临床工作,降低辐射暴露风险、病人运输需求和住院费用并可能改变病人管理方向。肺部超声的定性方法是通过伪影(A线和B线)和真像来区分正常和病态。如果定性的方法能为诊断提供肺部形态学评估的重要信息,那么它使我们能够将肺部超声有效地应用到肺部监测。本综述的第一部分旨在回顾如何进行一个标准的肺部超声检查以及解释图像所需的基本肺部超声征象。第二部分重点介绍了在ICU和急诊工作的医生在日常临床工作中,使用超声处理不同临床场景的方法。
2.基本体征和完整的超声检查
2.1.机器设置和探头
基础的超声机可完美地操作肺部超声检查;现代的超声机需停用谐波和伪影消除软件,才能恰当地操作肺部超声检查。事实上,大多数的肺部超声迹象是由空气组织界面产生的伪影,不应被高级软件消除。没有专业的探头对进行肺部整体的评估。频率范围广的微凸探头可以应用,线性高频探头和凸相控阵低频探头的组合也可以应用。这取决于需要回答的临床问题、进行超声检查的环境以及操作医师的信心。高频线性探头对浅表组织有更好的清晰度(即用于评估胸膜线、胸膜运动和来自胸膜线的伪影)和低频探头(如心脏探头)直视更深层次的物体(如实变和积液),可能对评估肺底更有用。一个标准的全面检查,我们建议使用线性探头检查肺前区,使用低频探头来检查肺后区。“焦点”即超声给出最大图像解析度,通常以厘米为刻度作为超声图深度单位,必须靠近胸膜线:肺部超声伪影是由胸膜线产生的,因此更好地观察到胸膜线伪影。深度必须根据患者解剖特征、所检查肺区域和所使用探头进行调整,通常6-8cm深的图像足以评估肺的前区和外侧区后区是否可能需要更深的设置,主要见于实变/积液。探头方向可以纵向的(上下肋骨和胸膜影可见形成所谓的“蝙蝠征”)或横向的(探头位于两根肋骨间。与它们完全对齐,允许在没有肋骨阴影的情况下显示更大一部分胸膜)(图1)。
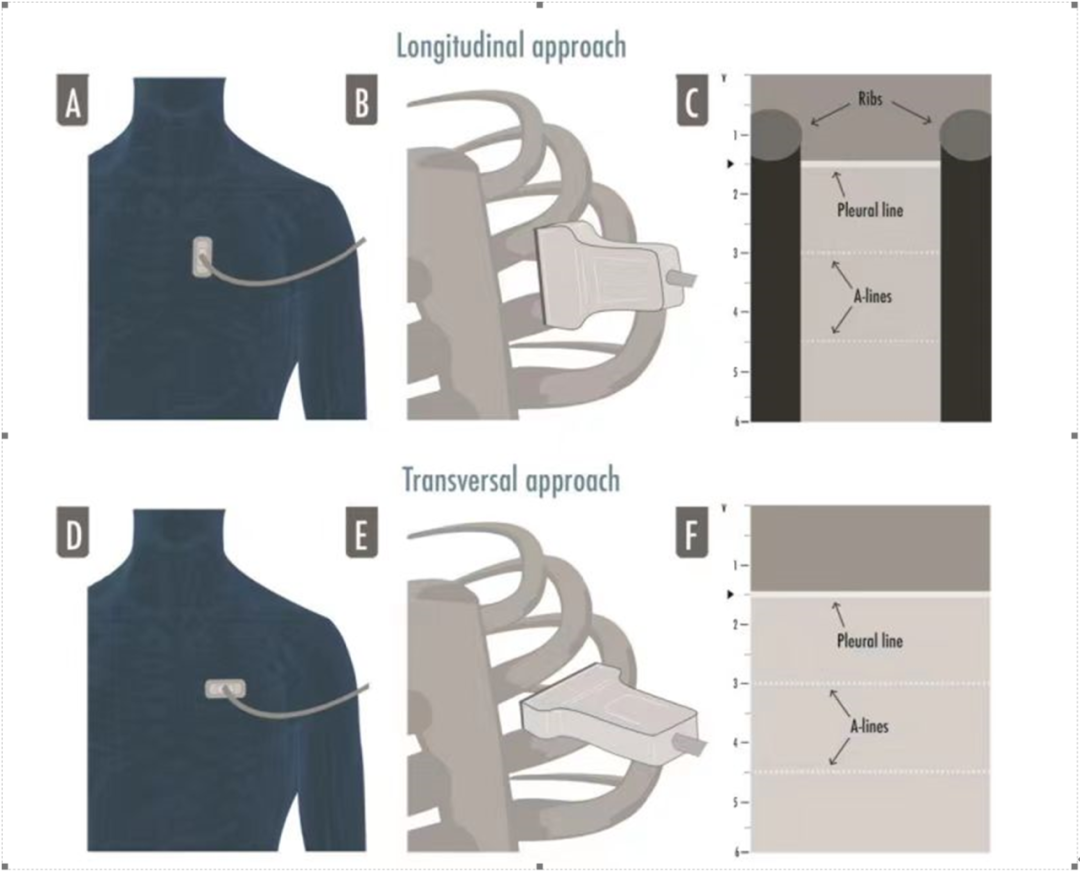
该图说明两种肺部超声方法:纵向方法(A-C)和横向方法(D-F)。在纵向方法中,探头与患者的颅尾轴并垂直于肋骨轴(A、B),给出了两根肋骨及其超声图像和中间的胸膜线的阴影,这一特征被定义为蝙蝠征(C);在横向入路中,探头置于在肋间隙,平行于肋骨轴(D,F),因此可在没有肋骨影下可观察到更大胸膜切面。
2.2 肺超声检查
肺部超声检查分为两种:全面检查和重点检查。
全面的标准的肺部超声检查包括12个区域,每侧6个区域,在危重症患者中需要监测和评估肺通气,类似完整的系统评估:1和2区是肺前面上下区域的扫描;3和4区是肺侧面上下区域;5和6区是肺后面上下区域。(图2)
有针对性的肺部超声检查更简单,可以回答具体的临床问题,如“我的创伤患者是否有气胸?”或“我的胸腔积液是否完全吸收?”在这种情况下,不同水平操作超声者对选择探头和检查区域可能会给出不同的结果。例如,在使用创伤超声(eFAST)进行扩展聚焦评估时,医生可能希望保留用于寻找腹腔积液的凸探头(为了节约时间也可用于胸部检查)为了在紧急情况下排除严重的气胸,每侧肺只需要一个前区界面就足够回答我们的临床问题。
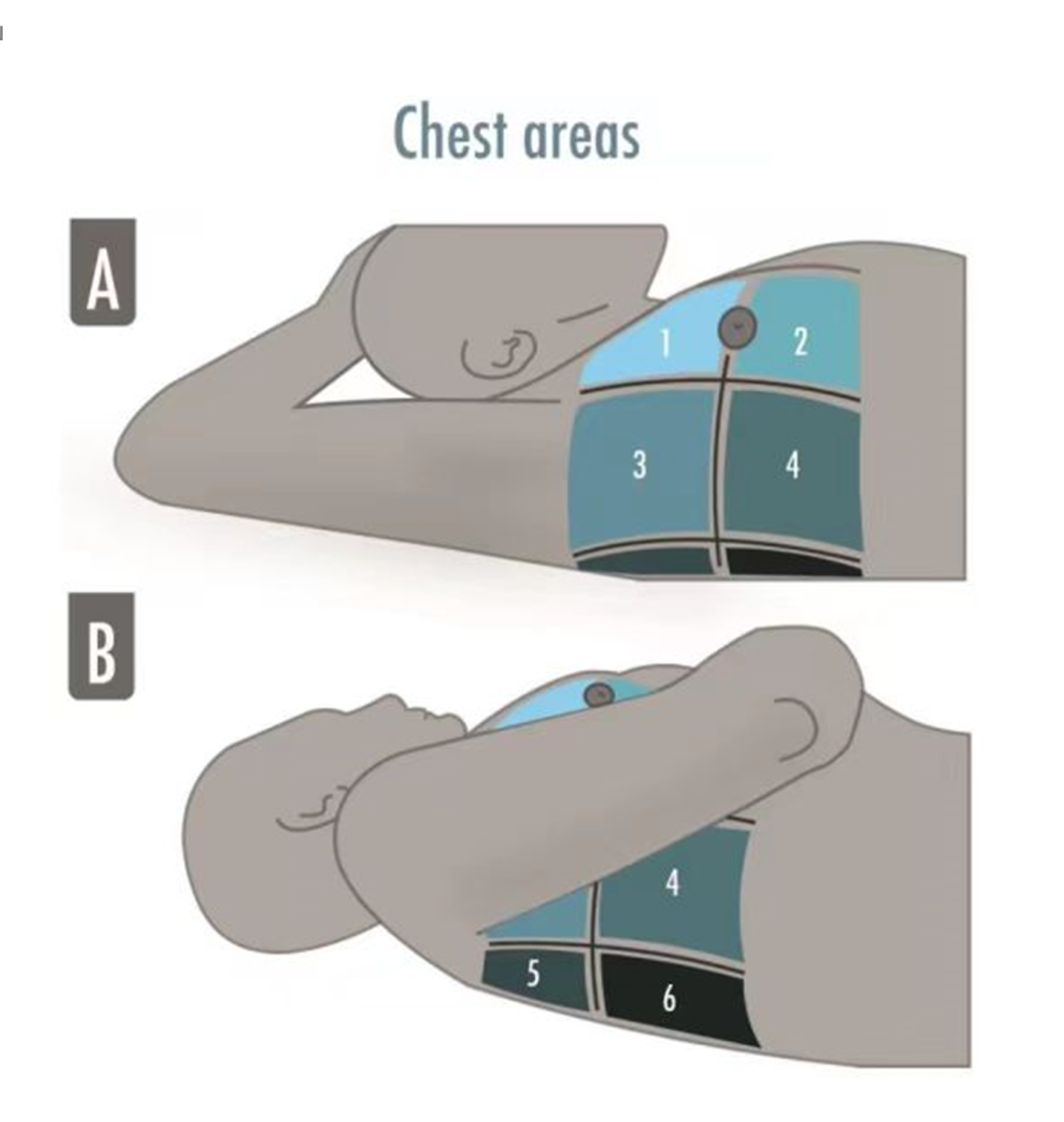
图2 该图展示了仰卧位患者半侧胸壁的六个区域划分,以进行全面的肺部超声检查。腋前线和腋后线将半侧胸壁分为三部分,再这些区域中再划分上和下。这些区域编号从“1”到“6”分别对应前上区和后下区。(A)1区和2区是前上区和前下区的扫描区域。3区和4区是侧上区和侧下区的扫描区域。(B)5区和6区是后上区和后下区的扫描区域
2.3获取和优化肺部超声的图像
铭记肺部超声伪影来自胸膜的组织-空气界面线,必须清晰地检测胸膜线,以免误判。胸膜线通常位于肋骨线下0.5cm处,并且始终与肋骨线相对应,通常是壁层胸膜,脏层胸膜未必能检测到。一旦纵向扫描确定肋间隙,倾斜探头使光源完全垂直于胸膜,摆动探头可观察到胸膜线,使胸膜线与探头轨迹平行,这些摆动使我们清晰地观察到A线,A线是高质量图像的标志。一旦确定肋间隙,探头以胸膜为中心旋转可完全观察胸膜线,同时避免肋骨阴影,从纵向切换到横向切面。
2.4征象
肺部超声主要的迹像是由胸膜上方的皮下组织与其下方空气的声阻抗差异大产生的伪影。它们可在亮度模式(B超)下的二维图像中观察到。此外,一维模式(M超)可以用于精细运动的评估。
主要肺部超声的征象有:
蝙蝠征:胸膜线(蝙蝠体)是一条水平高回声线,通常在成人患者的肋骨(蝙蝠翅膀)下方0.5cm处纵向可见,这是一个非常重要的标志,有助于识别肋间隙和胸膜。这很重要,尤其是难以识别肋间隙如肺气肿或病态肥胖的患者。
A线:水平伪影,表现为胸膜线以下的高回声,等距离重复在胸膜线与探头之间;它们是超声波束在胸膜和探头之间的混响产生的。A线告诉我们胸膜线下有空气,并且与较高气体含量/体积比密切相关;肺滑动相关时,对应的是正常的肺组织;反之,患有肺病的情况下,它们可出现在呼吸亢进和气胸中。
B线:来源于胸膜线垂直的伪影,与胸膜线同步移动,抹去A线并达到屏幕底部。它们由脏层胸膜密度增加(空气/组织比值改变)。
肺滑动征:胸膜线移动与潮气量同步,表明脏层胸膜和壁层胸膜接触和局部通气存在;
海岸征:胸膜线以上的直线以及在M超下胸膜下方沙滩图案,确认为肺部滑动;
平流层征:在M超模式下胸膜线上下可见平流层征象,对于胸膜线不运动,提示壁层胸膜与脏层胸膜可能不接触(即气胸),但也存在于肺气肿,大泡、胸膜粘连和严重肺过度充气。
肺搏动征:胸膜线与心律同步运动所引起的心跳传递;在呼吸间可以看到心跳,但只有在没有肺滑动的情况下,这个征象被定义为肺搏动征。这表明脏层与壁层胸膜相贴,但有局部通气受损(如选择性插管、肺不张初期、肺挫伤,肺过度充气)
肺点:塌陷的肺与气胸吸气时的接触点。A线在正常肺部超声可观察靠近静止的胸膜;在M超下它可以视为海岸征和平流层征之间的交替,它代表了胸膜内空气层的外侧边缘。
在实变和积液情况下可见到肺部超声的征象:
碎片征:胸膜下回声差,边界不规则,提示胸膜旁小而实变;
组织样形态:叶状均匀纹理,类似于腹部薄壁组织,与之对应是通气完全丧失。
支气管充气征:高回声的肺实质内图像,呈组织样图像,对应实变内的空气被困,可分为缺失支气管、静态(支气管未通畅)。和动态(支气管通畅);后者再细分为线性/树状(特异性为呼吸机相关性肺炎)或点状(低特异性);
胸腔积液:胸膜间低回声或无回声区通常可见,最多见于胸部的重力依赖区。它的位置可根据病人体位而改变,肺组织可能漂浮在其中或被压缩成组织样。其回声强度可帮助鉴别胸腔积液类型:漏出性(均匀无回声)或渗出性(无回声或均匀无回声并伴有内部回声,纤维蛋白或分隔)。
2.5肺通气评分
对危重病人进行了12个区(每侧6区)的检查,以评估他们的病情。并监测肺通气情况,以全面系统地评价(图2)每次扫描的评分从0到3分(0分=正常通气,有A线或不超过2条B线;1分=中度通气丧失,3条或更多间距良好的B线或融合的B线/胸膜下实变占胸膜线<50%;2分=通气严重丧失,不论B线有无融合或胸膜下实变明显占胸膜线>50%;3分=完全丧失通气合并实变,呈组织样)。将整个区域分值相加,即得到肺部超声评分,0-36分(图3)
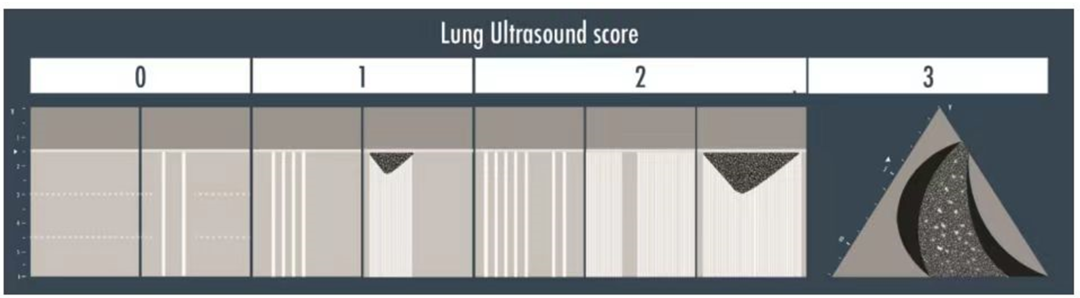
图3,肺部超声得分如图所示,0分对应于每次扫描仅显示A线或少于3条B线,如果可见3条或更多明确的B线或融合B线/胸膜下实变区域<50%,则给予1分;2分应对应存在多条B线(无论是否融合)或胸膜下实变超过50%以上,当观察到清晰的组织模式时为3分。
3.常见临床场景中的肺部超声
3.1我的病人有气胸吗?
肺部超声既用于急诊,也用于ICU,用于判断和排除气胸,提示引流及导管插入的位置,半定量测量气胸扩张的程度和引流后测定残气量。胸片(CXR)经常误诊,特别是前位气胸,仰卧患者容易看不到。CT是确诊气胸的金标准,但患者必须转移到放射科进行检查,但对于病情不稳定或血压高的患者需要花费大量时间。早在多年前肺部超声被提出用于排除气管插管患者的气胸,其实用性已被研究进一步证实。无论是创伤患者,危重患者或机械通气的患者,当怀疑气胸时,必须先评估胸前区。观察到真像(实变)或B线,每条线的出现展示了胸膜粘连带,100%排除了气胸。在正确地识别胸膜线后,必须寻找肺滑动征,肺滑动征可100%排除气胸。由于M超有较高的帧频,用在可疑情况下识别胸膜,并在可显示的图像中客观反映胸膜的运动,海岸征应在这种情况下被观察到。如果没有肺滑动征,发现了肺搏动征,则再次100%排除气胸。在没有肺滑动征和肺搏动征出现的情况下,要怀疑气胸,但不能确定气胸的存在。这与静态的A模式相对应,M超中则出现平流层征象。观察到肺点,特异性100%气胸是存在的。将探头移动至胸壁外侧区域可找到这个标志,气胸或肺完全塌陷时,肺点是无法检测的,即低敏感性的原因。 提出了一个包括上述超声征象的流程图,以排除或判断气胸(图4)胸壁与肺塌陷之间确切的距离无法量化,厚度为1毫米和1厘米空气产生信号是一样的。然而,肺点在胸壁上的位置与其表面伸长和厚度相对应,因为肺点越靠外侧,其含气量越大。事实上,在测量游离气体上,肺部超声评估气胸接近真实气体容量的能力已被证实,比胸片和CT要好得多。位于腋中线正中的肺点提示有15%肺萎陷,建议采用保守治疗,在腋中线外侧的肺点能代表肺塌陷的百分比,因此构成了引流征。这已在出现游离气体的年轻的和既往体健的创伤患者中被证实;应更加注意机械通气的患者,主要是呼吸系统疾病导致气体局限。在最近发表的专家建议中,确定肺点排除气胸,将肺部超声与临床评估结合来确定气胸引流指征并确定导管的位置,强推荐为ICU医生的基本技能。评估肺尖在胸壁的投影和对气胸量化,弱推荐为ICU医生的基本技能。
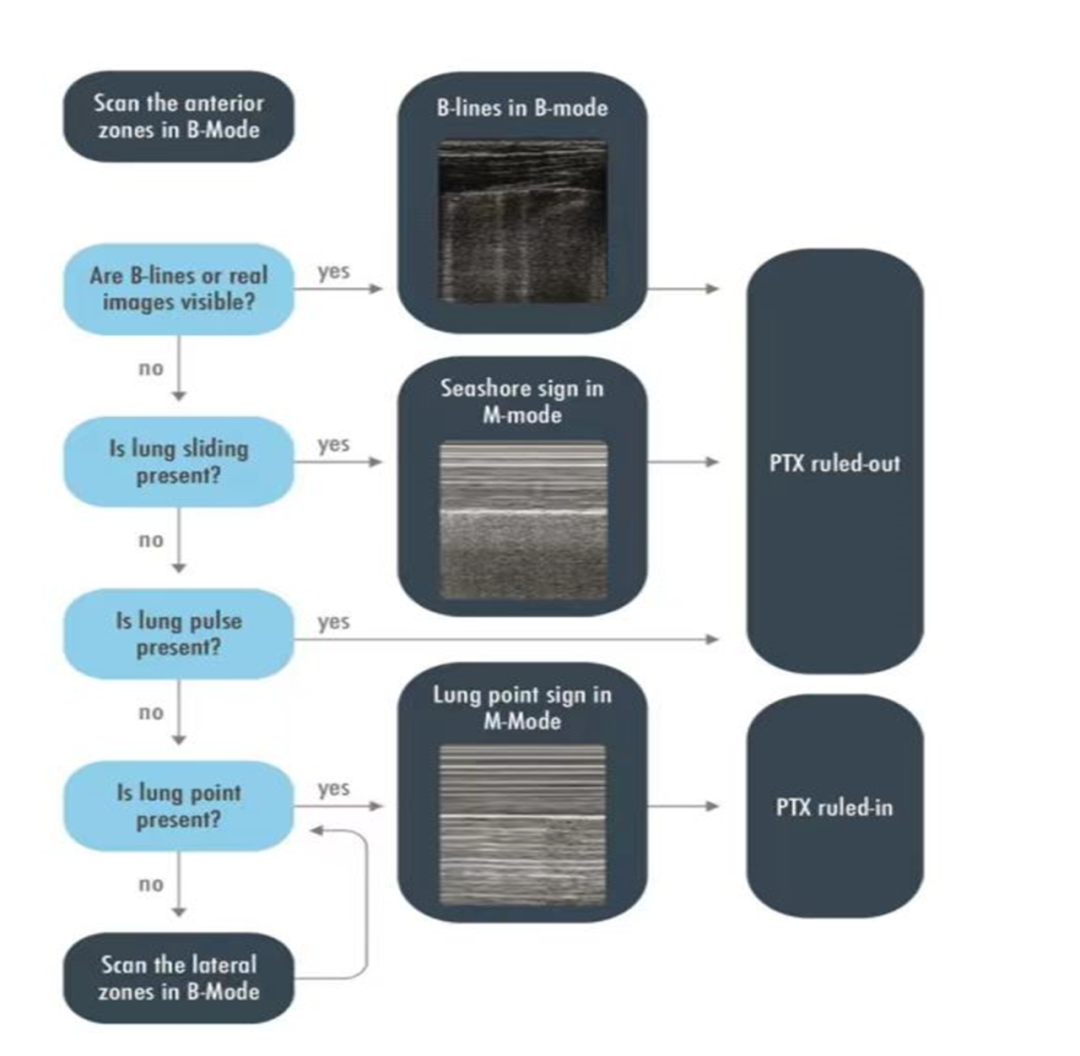
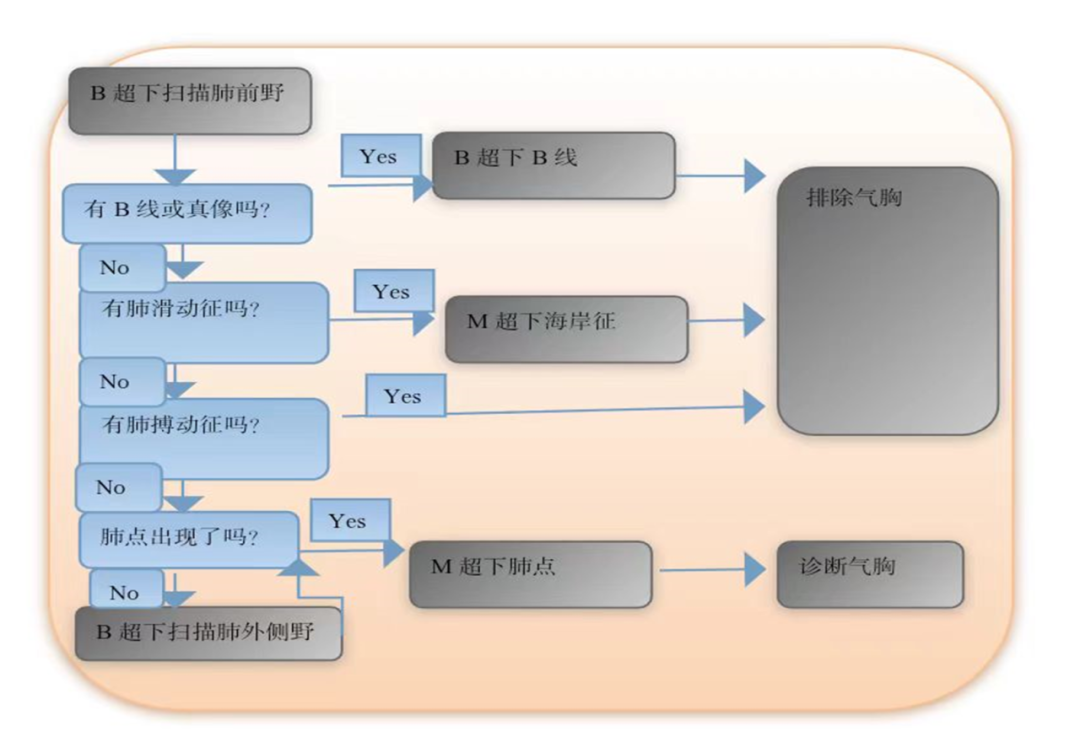
图4,诊断或排除气胸的流程。扫描肺前区,检测B线,实变影,肺滑动征或肺搏动征可排除气胸。唯一诊断气胸的征象是肺点,它可延伸至肺外侧区。PTX=气胸。
3.2 病人有胸腔积液吗?如何评估它?
B超下胸腔积液表现为胸膜间的低回声或无回声,当液体粘度低时,肺可漂浮在其中,M超下胸腔积液的表现正弦运动,称为“正弦波征”。肺部超声历来是诊断胸腔积液实用的技术。它比胸片更敏感,更有特异性,能检测出少量的胸腔积液,区分胸腔积液和肺实变。肺部超声检测到5ml胸腔积液的灵敏度为100%,而胸腔积液达到150ml时才能被胸片检测到。肺部超声与胸部CT一样能准确的量化胸腔积液,在一项36例呼吸科住院患者进行胸部CT和肺部超声对比研究中,观察到两者之间存在很强的相关性(组内相关系数>0.9)。聚集的回声能鉴别出有蛋白纤维或有分隔的渗出性的胸腔积液,漏出性的胸腔积液则是均匀的无回声区。
无论是进入急诊科的失代偿患者还是长期住ICU的患者,肺部超声可用于评估、量化、定性和监测胸腔积液。使用微凸、凸或相控阵探头来获取更好或更深的图像,根据解剖学特征来测量肺后部区域,患者采取坐位或仰卧位,深度设置在10-15cm,。由于胸部复杂的三维图形和不同肺实质状态下胸腔积液的形状,很难测量胸腔积液量,仍无统一的确定方法。在这两种体位下已经评估了多个公式,Goecke提出适用于直立或坐姿的患者的第二个公式【估算容量=(X+LDD)70】,采用纵向方法评估,与适用于仰卧位患者的Eibenberger 或Balik公式相比,与实际容量有相关性,其中X=胸壁外侧积液的颅侧深度;LDD=肺底至膈中点距离/肺下积液深度,单位cm。尽管如此,在ICU患者中,由于无法达到正确的坐姿而胸腔积液游离在肺后侧,肺部超声横切面可见这部分胸腔积液形成镰刀片层,测量出肺表面和胸膜之间最大的距离。因此通过Balik公式(估测体积,ML=20X)或Eibenberger公式(估测体积,ml=47.6X-837)确定最大容积,其中X=最大吸气时肺表面与胸壁之间的最大垂直距离,单位mm。由于缺乏性性,Eibenberger公式仅限于存在大量流体时。专家建议,对胸腔积液的识别、容量的估测和内部回声的区分胸腔积液性质(如渗出性,脓胸、出血)等肺部超声技能,这些应当被ICU科的ICU医生习得。同样,还建议掌握放置胸腔导管的指征,放置位置,监测其有效性和并发症。
3.3为什么我的病人低氧血症了?
肺部超声对肺通气量和肺密度变化很敏感。肺积水增加,肺收缩或两种现象的结合会改变图像的直观效果,并提供相关的临床信息。根据这些概念,已确定三种超声模式来评估和监测肺通气程度和肺密度:当空气和液体比例保持不变(如正常实质)或空气增加(如肺气肿)时称为A模式。B模式定义为肋间隙至少有3条B线(从规则间隔的b线到白色肺的闪光和融合线)称为肺密度增加;实变型:无空气存在,由肺泡完全脱氧或肺泡完全被液体填充引起。评估从肺前区开始,然后检查肺外侧区和后区,A型定位表明通气功能正常;如果没有肺滑动征,则怀疑气胸,最终通过看到的肺点来确定。反之,如果肺搏动征可见,则怀疑肺局部通气受损,如慢性阻塞性肺疾病(COPD)的急性失代偿期、哮喘、缺血性肺疾病初期(如选择性插管)和机械通气患者的过度充气。如果低氧血症患者的正常肺滑动征与胸膜下实变相关,这提示肺栓塞,医师应进行心脏超声和加强血管超声检查,寻找右心室增大和/或功能障碍以及深静脉血栓形成的迹象。相反,当B模式可见时,必须根据其分布来区分:如果出现局灶性B模式伴胸膜下实变和/或单侧实变则怀疑肺栓塞或肺炎。弥漫型B模式分布(即每侧至少两个区)有正常滑动,薄而规则的胸膜,最终出现双侧后区肺实变和或双侧胸膜积液,则可诊断为心源性肺水肿;如果滑动减少,胸膜增厚且不规则可后区实变无胸腔积液,这是间质性肺炎/急性呼吸窘迫综合征(ARDS)的诊断假设(图5)。超声辅助治疗急诊科患者呼吸衰竭的方法增加了早期正确诊断和治疗的数量,并最终能更好使用CT等先进的成像技术。当前国际科学学会推荐使用肺部超声对心力衰竭期肺水肿、肺纤维化、肺结节病评估和分级。肺部超声在临床工作中评估呼吸衰竭,以及识别肺密度不同模式(B模式,肺实变),已被大力推荐成为ICU医师的一项基本技能。一项包含1232例患者的11项研究的荟萃分析评估了肺部超声在急性呼吸衰竭危重患者中的诊断准确性(ARF),其发现的敏感性和特异性分别为92%和98%。在肺栓塞情况下,A模式伴深静脉血栓形成和胸膜下实变(对应肺梗死)的组合已被证实在急诊科的患者中有90%的敏感性和86%特异性。然而,必须记住,超声不应该取代临床检查,临床检查在诊断没有特定超声征象的呼吸系统病变方面更加优越,如哮喘和COPD失代偿期。使用现代软件分析胸膜超声图像灰度纹理的自动化被提出,促进了肺部超声对危重症患者病情(如急性呼吸窘迫综合征和心源性肺水肿)的解释,但需要更多专业试验来证实超声可视化优势,这一学说被认为是金标准。
3.4 我的病人是否患有呼吸机相关性肺炎?
机械通气超过48小时的患者疑似发生呼吸机相关性肺炎,结合临床指标,如有肺混浊、气体交换受损、发热/低体温,白细胞增多/减少,增多和/或脓性分泌物。诊断呼吸机相关肺炎的诊断标准是定量微生物学检查下呼吸道样本的分析。然而,这可能需要24到48小时才能得到初步和明确的结果,因此,有可能导致抗生素的延迟应用或延长使用。床边特异性的诊断工具会有帮助;然而,ICU患者的胸片图像不清晰对呼吸机相关肺炎的特异性很低,因为它应用于大多数ICU患者,也没有特定的CT扫描。
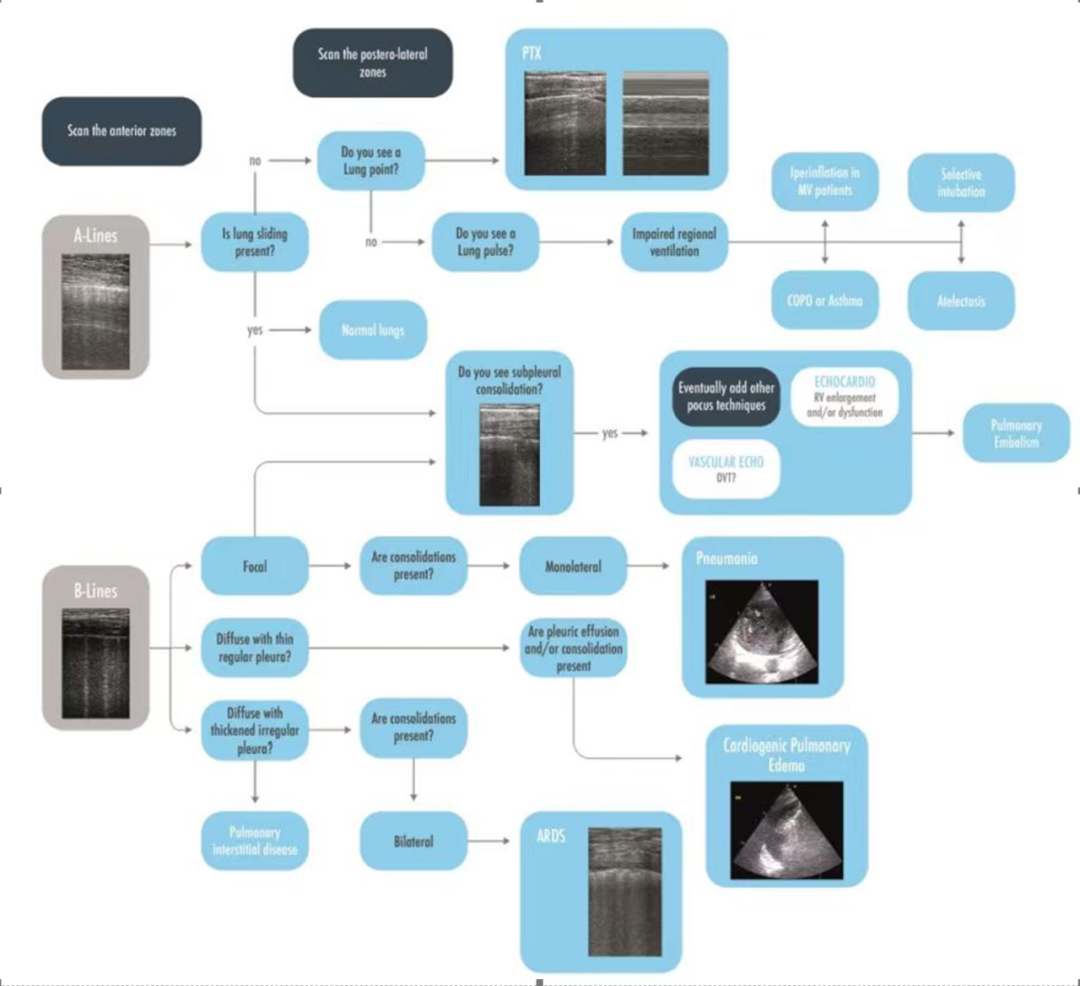
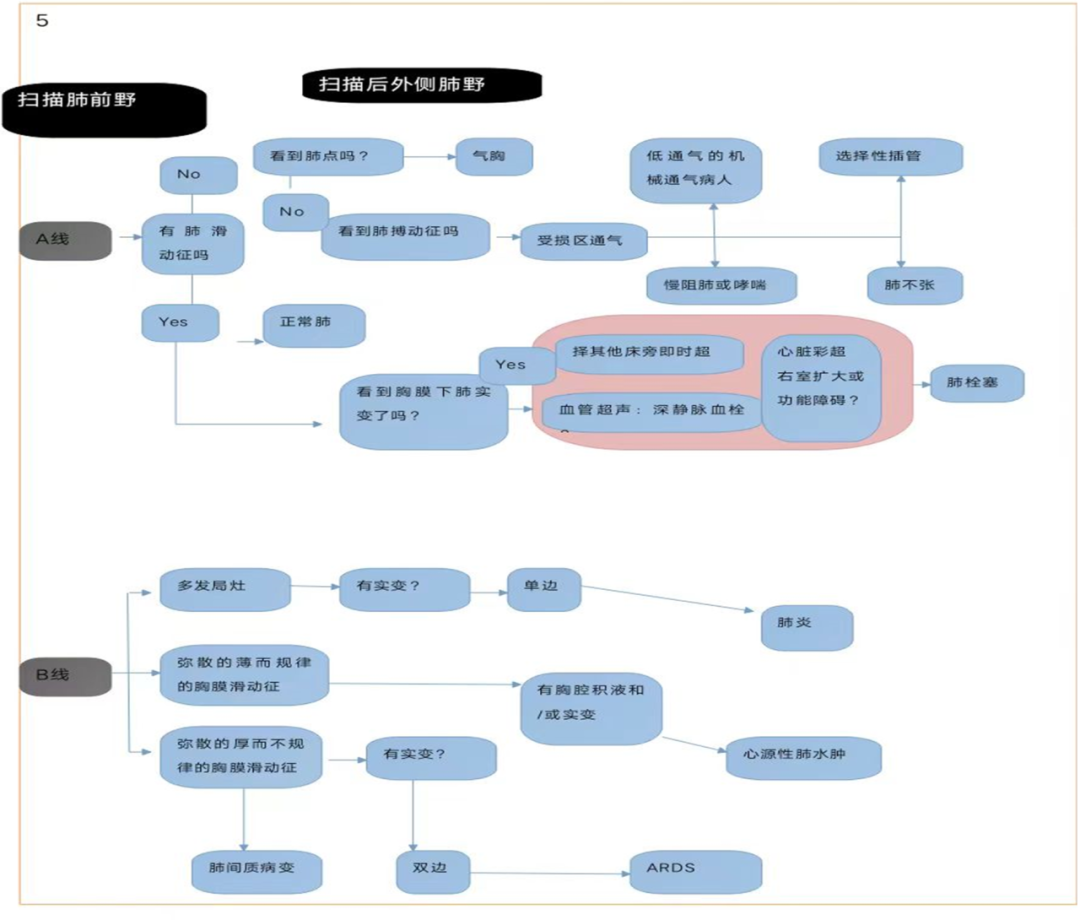
图5,对低氧血症患者的一种简单实用的超声诊断方法,从显示前区a线和b线
开始,然后评估其他更具体的征象,然后再评估后外侧区。ARDS=急性呼吸窘迫综合征;COPD =慢性阻塞性肺疾病;CPE =心脏肺水肿;DVT =深静脉血栓形成;
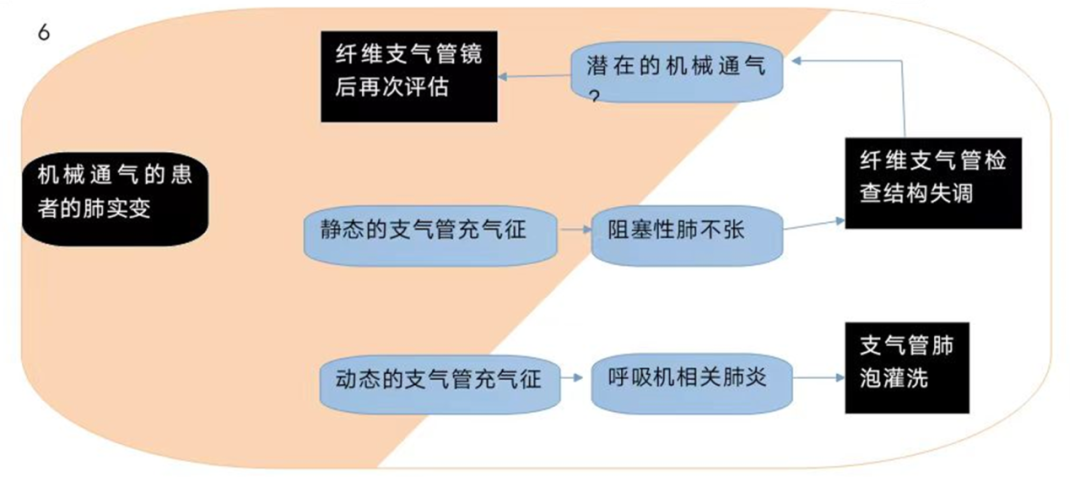
肺部超声是对成人肺炎危重期早期诊断的有效替代方法,其中肺实变的诊断有是高度特异性。在机械通气的ICU患者中,更复杂机制可能导致通气完全丧失,主要在肺后区,存在组织样模式对呼吸机相关性肺炎是非特异性的。在这种情况下,支气管充气征有额外的价值。在肺实变中动态的线性/树状空气支气管图被证实对呼吸机相关性肺炎有高度特异性。动态支气管充气影排除了阻塞性肺不张,而静态支气管影(在初始阶段)或没有任何支气管影(小气道内均无空气)。依据这些概念,可以做出临床决定:合并静态支气管充气征的实变或不合并支气管充气征的实变提示气道不通畅,并考虑使用非阻塞性纤维支气管镜检查(图6)。在一项包括80例ICU机械通气患者的临床试验中,将CT扫描作为金标准进行比较肺部超声、胸部正位片和临床肺部感染评分(CPIS)准确性。肺部超声具有较高的敏感性和特异性(分别是91.67%和100%)阳性和阴性预测值(分别为100%和96%);它执行显著优于胸片(p < 0。001)和临床肺部感染评分> 6 (p < 0。001)。彩色多普勒可用于评估肺血管的情况。肺部检测到完全缺氧和良好灌注的肺区域,是强化肺叶肺内分流的指标,会导致低氧血症。这一评估虽然是定性,但仍有效。肺部超声彩色多普勒所评估肺内血流和支气管充气征在使用静脉-动脉体外膜氧合的医院获得性肺炎患者中是最常见的征象,肺部超声简化临床肺部感染评分,这比经典的评分、生化参数及胸片有更好的效果。对于那些ICU中合并肺炎和急性呼吸窘迫综合征的新冠患者,肺部超声被认为是床旁诊断肺部过度感染的宝贵仪器。一项回顾性观察研究显示肺大叶/半叶实变中有动态线性/树状充气支气管征的图像被证实有较强的特异性。通过每日肺部超声评分来评估监测的患者,肺部超声评分增加提升了对过度感染的质疑。然而,肺部超声定量评价肺通气没有被欧洲重症监护协会的专家推荐当作一项基本技能。
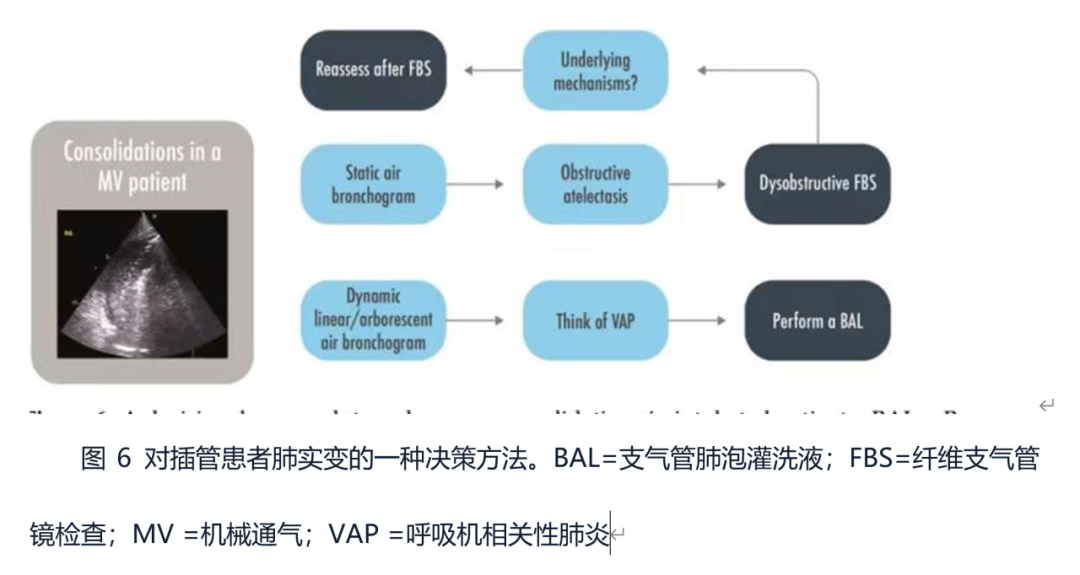
3.5我的病人需要呼气末正压或俯卧位吗?
对LIVE研究中急性呼吸窘迫综合征生存率而言,基于多发局灶和弥漫的肺形态学个体化治疗方法似乎不优于PEEP-FIO2。然而在研究中,肺形态主要是使用胸片,有较高的错误分类并出现了较高的死亡率。如果将分析方法应用在分类正确的患者上,个性化方法显著提升了生存率。这突出说明建立一种可靠的肺形态分类方法的重要性,既允许通气策略的个性化,又避免错误分类,因为错误分类会对患者的生存产生负面影响。肺部超声评分被用于有创通气ARDS患者的多发局灶和弥漫的肺形态分类,与金标准(CT扫描)相比,肺前区在多发局灶和非多发局灶形态之间表现出明显的差异,对侧区和后区进行整合后准确性有进一步提高。肺上有多发局灶分布,肺前区通气不良,后区严重缺氧的患者更适合俯卧位。相反,有弥散性分布和所有肺叶能代偿的患者适合PEEP(图7)。肺部超声预测中度或重度ARDS俯卧位引起氧合反应能力尚未得到一项前瞻性多中心研究的证实,然而俯卧位整体反应性通常不能仅通过PO2/FIO2变化来量化。而且肺上有灶形态的患者在俯卧位之后肺部超声评分有明显改善。用肺部超声决定通气策略以及使用哪种方式来区分多发局灶和非多发局灶的模式仍有待研究。
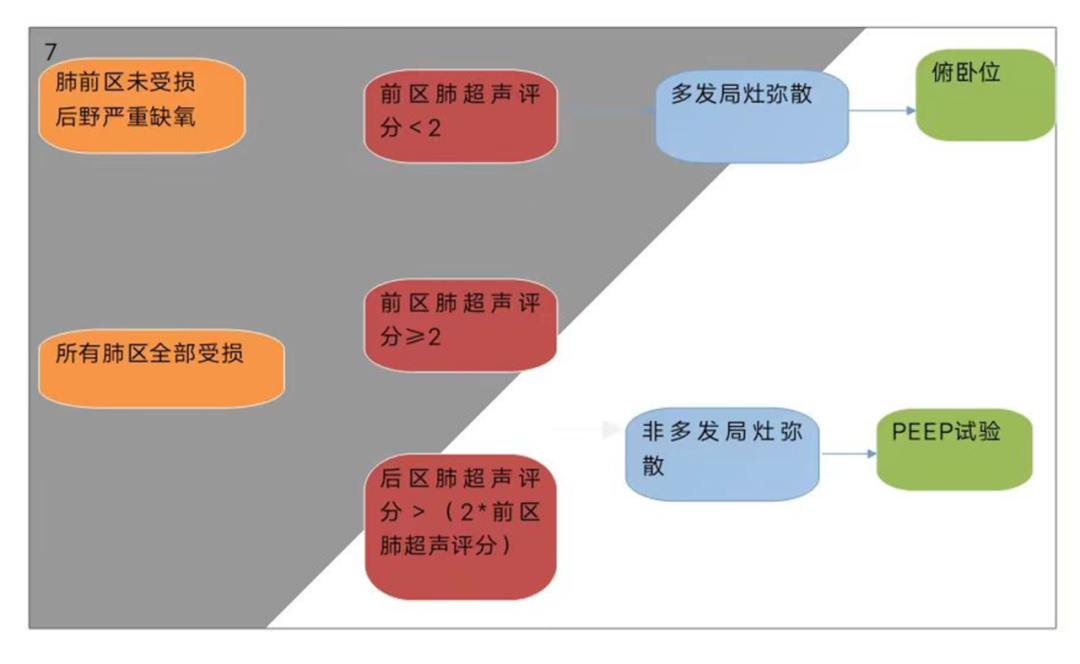
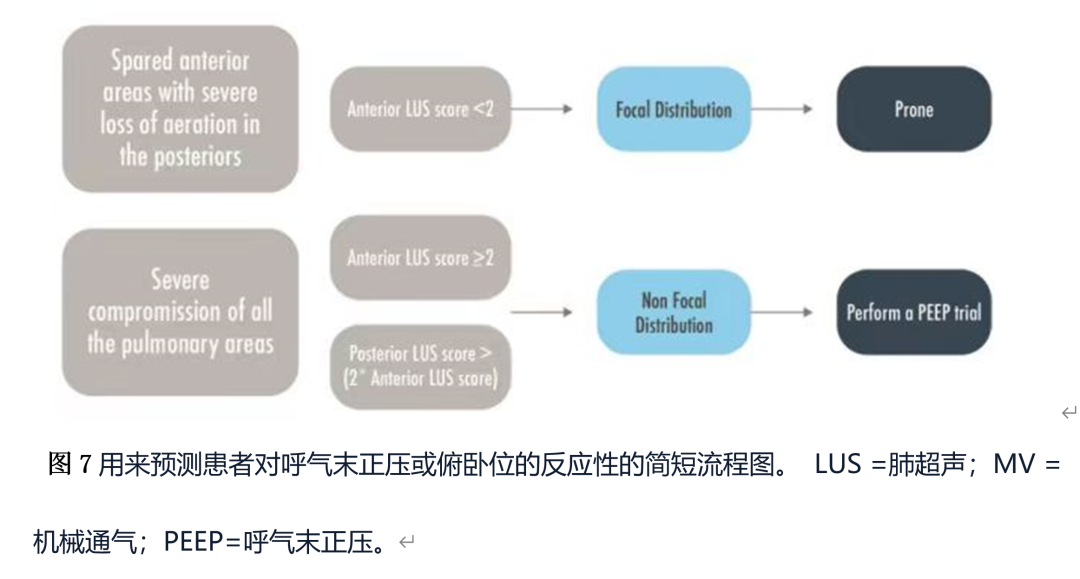
3.6.我的病人有拔管失败的风险吗?
肺部超声不仅能让我们在自主呼吸测试结束时识别有拔管风险的患者;肺部任何变化都会影响肺部超声评分,因此,脱机是不同程度失去肺通气的最终的共同途径。它不仅可以识别脱机导致的肺水肿,还可以识别因肺部疾病未解决或呼吸肌力量不足导致的呼吸衰竭,因此肺部超声成为有拔管失败风险患者有价值的筛选工具。一项全球肺部超声评分试验中,在自主呼吸试验结束时,肺部超声评分≥7分或前外侧肺部超声评分≥5分时拔管后需要呼吸支持可能性较大。建议进一步完善基础疾病诊断,最终使用其他超声技术,如心脏和膈肌超声,并再次尝试脱机前优化患者的状况。无论是检测脱机所导致的肺水肿,还是预测术后的通气支持,其敏感性和特异性均<90%。使用肺部超声作为通气策略的指导被欧洲超声专家团队任务是一项高级的技能。
3.7.我的病人感染了COVID-19吗?
在COVID-19大流行后,肺部超声在以前不常见或不可行的病房或医疗机构中的临床实践中得到推广。医生使用便携设备将肺部超声从医疗服务部门带到门诊中。肺部超声是快速诊断、分诊和监测COVID-19肺炎患者的一种精准的仪器。在第一波COVID-19大流行后,意大利向麻醉师和重症医师开展一项调查,结果表明,肺部超声在大流行的第一阶段被广泛使用,随后其采用率进一步增加。COVID-19患者实施肺部超声,大多显示了弥漫性间质性肺综合征伴胸膜线增厚,胸膜异常,空白区有多个或融合的,头-尾分布梯度双边B线,周围实变 。尽管在这些患者中有许多一般超声检查结果,却无特异性体征或COVID-19肺炎的病理特征,这使与其他病毒性肺炎的鉴别诊断变得困难。确实如此,在急诊室中,结合患者病史和流行病背景高临床概率时,双侧B线存在与COVID-19诊断的阳性似然比有关,这得到了阳性RT-PCR测试的证实,临床概率低且无B线的患者的似然比要比阳性RT-PCR低。尽管有很好的相关性,但在有其他合并征(如急性心源性肺水肿、慢性间质性肺疾病等)并伴有急性呼吸衰竭的患者中,肺部超声鉴定的间质性综合征可能很难归因于COVID-19肺炎,而不是先前的失代偿疾病。最近发表的一篇系统综述,包括66篇文章共收集了4687例患者,观察到COVID-19患者中最常见的超声检查发现在COVID-19患者中,有b线和胸膜异常,并证实了入院时高LUS评分与不良结果之间的相关性。在一项回顾性研究中,包括93例被急诊室收治的疑似COVID-19感染的患者,研究发现,肺部超声具有敏感性和阴性预测值(分别是93.3%和94.1%)与CT相似,但特异性,阳性预测值和准确性要低得多(分别是21.3%、19.2%和33.3%)。另一项在急诊室进行的回顾性研究,三级医疗中心的调查结果也证实了这一点,阴性预测值与PCR结果相比(89.2%),特异性更高(72.7%),但敏感性低(70.6%)。提出了一种基于超声模式的方法来改进COVID-19患者的急诊室分诊(A-低概率、B-仅为肺部超声的病理发现、C-中概率、D-高概率)。在多项研究中观察到胸部CT扫描与LUS评分或低氧血症严重程度之间的良好相关性。与此同时,通过
肺超声定量评估肺损伤(肺超声ZaragozaLUZ评分)与x线检查结果(Shalekamp评分),超声检查结果优于COVID-19患者住院期间的预后,特别是与临床预测模式相关。在急诊室肺部超声评估分数可以帮助医生进行预后分层。事实上,入院时肺部超声高评分与转入ICU需要相关,有助于决定患者的目的地,并能预测无创通气失败和需要有创机械通气的必要性。最后,COVID-19患者会发生几种并发症,限制肺部超声诊断能力,因此有必要考虑实验室结果和既往病史。例如,对于COVID-19肺炎合并肺栓塞患者,其发病率在该人群中已经有了很大的描述,区分与每种疾病相关的胸膜征象可能有困难。超声造影(CEUS)可以打开新的视角,它可以帮助检测这类患者的低灌注和/或梗死的周围区域。但是CT肺血管造影术应当被首选。
4.讨论
在最近发表的关于ESICM 重症监护超声的共识声明后,一个关于基本和高级技能定义的问题被提出。胸腔积液很容易识别,但识别病因和确定容量可能更具挑战性。同样地,b线也很容易识别,但它们的病因学和临床解释可能难以评估。肺实变的回声纹理很容易识别,但区分肺不张和肺炎需要超声医生能够识别动态支气管充气征并解释彩色多普勒,这可能至少是中级技能。事实上,专家已注意到由于缺乏明确的科学文献标准定义用来区分肺部超声的基础与高级技能,特别是与ICU中心脏超声相比,,心脏超声有更多的文献和明确的知识步骤支持。到目前为止,唯一被认可的高级技能是肺部超声分数的计算,这显示需要专门的培训。将肺部超声四步法划分为作为一项基础还是高级的技能已经被提出。所考虑的疾病的发生率,获取图像的难易程度
并对其进行解释,最后对相关临床问题的回答能力进行了评估,并在此基础上,提出了培训扫描建议次数 ,这是作为获得特定肺超声技能的最低要求。如果10次肺部超声训练足以排除气胸,需要60次训练的考试学习如何区分肺不张和肺炎,需要进行80次训练考试才能获得诊断气胸的资格。一项旨在标准化肺部超声培训的国际研究在10个ICU中进行,包括重症监护病房、麻醉科、急诊室和内科病房工作的住院医师和工作人员,得出25例经胸超声专家指导下的检查卫生真的急诊和危重病人的正常通气、间质-肺泡综合征和实变提供了基本技能。假设技能的四级层次:基础水平包括简单的a线,b线和实变;中级水平可能包括胸膜运动的解释(肺滑动征、肺搏动、肺点)和补充技能如胸腔积液定量,支气管充气征解释和急性呼吸衰竭的系统诊断方法;高级技能可能包括定量肺超声作为监测工具(计算肺超声评分和呼吸机相关的肺炎肺超声评分);专家水平包括急性呼吸衰竭临床管理中肺部超声的定性和定量,和作为机械学的指导
通气策略(图8)。研究中心必须证实这一假设。如何到达到目前为止还缺少的充分培训,也是一个值得关注的问题。研究必须来证实这一假设。如何达到足够的培训,到目前为止缺少研究,也是一个值得关注的问题。
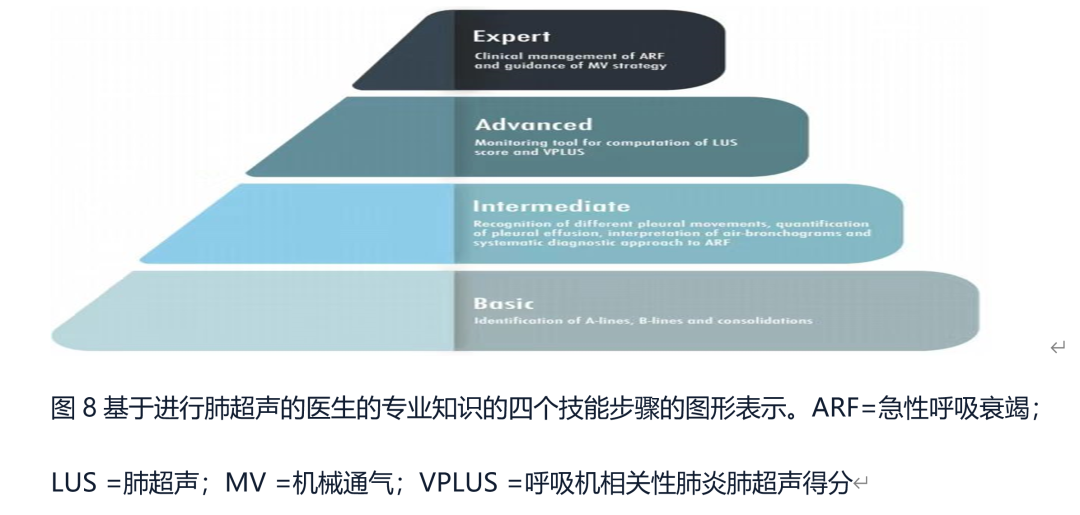
5.局限性
许多因素可能影响肺部超声的重现性,导致误判。作为一种超声技术,肺部超声是依赖于操作者的。尽管如此,在评估肺通气方面观察到操作间一致性仍然很好。伪影是由所使用的探头的曲线和所检查的肺表面的曲线之间的关系所决定的。使用具有不同曲率、频率和增益补偿的不同类型的探头可能会导致同一扫描的图像之间缺乏同质性。操作人员需要正确设置超声并深入了解超声物理和伪影的性质,就不会得到错误的结论。另一个必须考虑的概念是肺超声可看到的胸膜表面仅为70%,其余的胸膜由胸廓覆盖。最后,学习曲线第一次出现时速度就可很快,5 分钟的在线培训学习如何排除气胸和几个小时的理论实践课程需要正确检测胸腔积液,但还需要一条更长的途径才能获得更深入的能力。关于肺部超声达到特定的能力水平所需的训练的共识是缺乏的。考虑到上述限制,肺部超声必须被系统地执行,以最大程度地提高其可靠性。
结论
肺部超声正在呼吸系统疾病的诊断和监测方面发挥主导作用,在不同的临床环境中,无论是重症监护病房或亚重症病房还是普通病房。当代便利地使用超声机的大大地提高了它在任何情况下的适用性。最终证明肺部超声通过改变诊断过程和患者的管理来影响临床决策。定量方法的引入进一步扩展了其临床应用领域。现在人们对基本技能和高级技能的定义提出了关注,必须更好地定义获得技能的学习途径。肺部超声有潜力达到更广泛的应用领域和更高的可靠性,但仍需要精心设计的试验来澄清这些差距。
缩写
ARDS急性呼吸窘迫综合征
ARF急性呼吸衰竭
CAP社区获得性肺炎
CEUS对比度增强的超声波
COPD慢性阻塞性肺疾病
CPE心源性肺水肿
CPIS临床肺部感染评分
CT计算机断层扫描
CXR胸片
DE隔膜偏移
ED急诊科
eFAST创伤中超声检查的快速扩展聚焦评估
ESICM欧洲重症监护医学学会
ICU重症监护病房
LP肺点
LUS肺超声
PE肺栓塞
PEEP呼气末正压呼气末正压
TGC时间增益补偿
US 超声波
VAP呼吸机相关性肺炎