
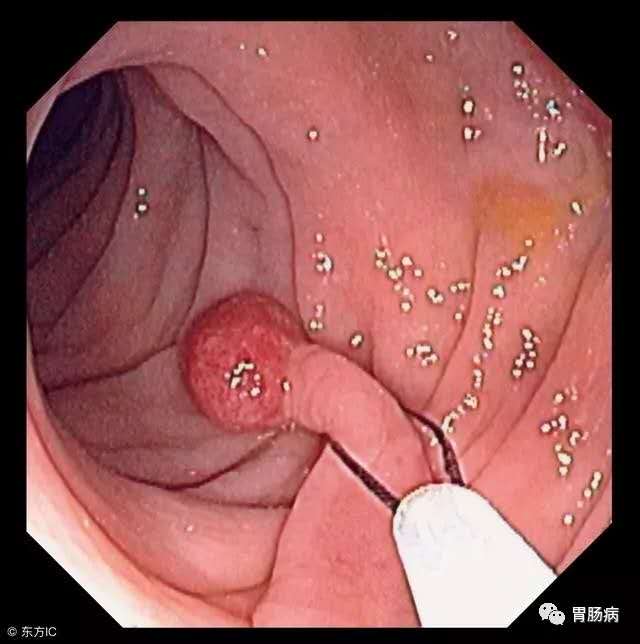
Endoscopy:早期肠癌内镜下切除后切缘阳性时的复发风险较低
![]() 0
2017-11-26
点击查看
0
2017-11-26
点击查看

Science&Cell Host & Microbe :两篇重磅揭示结肠癌与肠道菌群的关系!肠道菌群竟可致癌!
![]() 0
2018-02-05
点击查看
0
2018-02-05
点击查看
Cell Stem Cell:高胆固醇可使肠癌发展增速100倍!
![]() 0
2018-02-09
点击查看
0
2018-02-09
点击查看
Lancet:徐瑞华团队研究为亚洲晚期肠癌患者提供新的二线化疗标准方案,改写国际指南
![]() 0
2018-03-19
点击查看
0
2018-03-19
点击查看
每周禁食2天,对2型糖尿病患者有好处!喝无糖饮料可降低结肠癌死亡风险?
![]() 0
2018-08-08
点击查看
0
2018-08-08
点击查看

Elife:发现肠炎向肠癌转化的新机制
![]() 0
2019-01-07
点击查看
0
2019-01-07
点击查看
